Исследование гормонального фона: норма и патологии

Содержание статьи:
Гормональные исследования крови — это множество специфических тестов, объектом которых является определенный гормон или группа гормонов, вырабатываемых той или иной железой внутренней секреции. Анализы на гормоны не проводятся планово и назначаются только при подозрении на присутствие конкретной эндокринной патологии, в том числе связанной с онкологией. Тем не менее любой желающий может пройти комплексное исследование гормонального фона в частных лабораториях без направления врача.
Что такое гормональное исследование?
Гормоны — это разные по химическому строению, но в равной степени высокоактивные биологические вещества, выделяемые эндокринными железами (щитовидной, паращитовидной, тимусом, надпочечниками, гипофизом, гипоталамусом и другими) непосредственно в кровеносную систему.
Гормональное исследование крови может быть назначено терапевтом и профильными врачами: эндокринологом, гастроэнтерологом, гинекологом, неврологом, урологом и другими — в зависимости от подозрений на дисфункцию тех или иных органов.
Зачем нужно гормональное исследование?
С помощью анализа на гормоны можно выявить многие патологии, в их числе:
- дисфункции щитовидной железы (гипо- и гипертиреоз, зоб, тиреоидит и другие)
- бесплодие, нарушения менструального цикла
- сахарный и несахарный диабет
- опухолевые процессы
- ожирение (дисфункция эндокринных клеток поджелудочной железы);
- заболевания гипоталамо-гипофизарной системы (болезнь Иценко — Кушинга, акромегалия и так далее)
- Надпочечниковая недостаточность
Следует помнить, что норма содержания тех или иных гормонов зависит от пола и возраста, от фазы менструального цикла у женщин, от приема некоторых препаратов и наличия сопутствующих заболеваний. Именно поэтому перед исследованием гормонального фона необходимо выполнить рекомендации лечащего врача и диагностической лаборатории.
Подготовка и проведение исследования
Биоматериал для гормонального исследования крови сдается с утра, натощак. Для того чтобы избежать искажения результатов, рекомендуется за один–два дня до сдачи анализов исключить повышенные физические нагрузки, прием алкоголя и препаратов, оказывающих воздействие на гормональный фон (по этому поводу необходимо проконсультироваться с врачом). Желательно не курить за два часа до взятия крови. При выполнении данных условий можно получить достоверные результаты.
Расшифровка результатов гормональных исследований: норма и патологии
Для проведения гормонального исследования используются кровь и моча. Уровень содержания гормонов, как правило, указывается в Ед/л, МЕ/л, Ед/мл. В государственных медучреждениях могут использоваться альтернативные единицы — нанограммы или пикомоли на литр или миллилитр плазмы крови. Содержание гормонов в моче измеряется в суточном количестве — микромоли и микрограммы в сутки.
Гипофиз
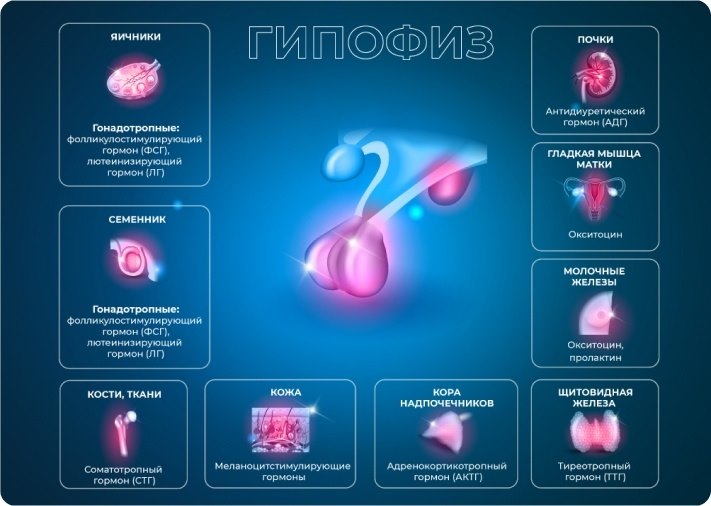
Гипофиз — железа внутренней секреции весом полграмма и размером с ноготь мизинца, которая синтезирует важнейшие для организма гормоны: ростовые (отвечающие за рост организма в молодом возрасте) и регуляторные (координирующие деятельность половых и щитовидной желез, а также надпочечников).
В передней доле гипофиза синтезируется шесть тропных гормонов, в их числе:
Соматотропный гормон (СТГ) — ключевой стимулятор аминокислотного (белкового), углеводного (энергетического) и липидного (жирового) обмена, гормон роста, ответственный за нормальное физическое развитие организма человека. Его диапазоны нормы серьезно колеблются вплоть до полового созревания. С 19 лет норма СТГ для мужчин и женщин — до 5 нг/мл[1].
Соматомедин-С (инсулиноподобный фактор роста I — ИФР-I) — нейропептидный модулятор, состоящий из 70 аминокислот, по своим функциям похож на инсулин. Является посредником (прогормоном) действия соматотропного гормона, играет важную роль в процессах старения организма. Его референтные значения одинаковы для женщин и мужчин. Показатели нормы серьезно возрастают к пубертатному периоду и постепенно снижаются к старости. Так, норма для детей до трех лет — 28–131 нг/мл, к 10–13 годам — 95–473 нг/мл, к 13–16 годам — 213–654 нг/мл. Затем показатели начинают снижаться: с 16 до 18 лет норма — 195–511 нг/мл, с 18 до 22 лет — 146–472 нг/мл, в 22–35 лет — 121–388 нг/мл, 35–40 лет — 111–284 нг/мл, с 40 лет — 89–269 нг/мл[2].
Половые (гонадотропные) гормоны гипофиза и пролактин:
- Фолликулостимулирующий гормон (ФСГ) у мужчин стимулирует выработку спермы, у женщин — образование фолликулов. Регулирует половое влечение и репродуктивную функцию у обоих полов. Контроль уровня ФСГ чрезвычайно важен в период беременности. В процессе полового созревания и в определенные фазы менструального цикла референтные значения ФСГ варьируются в зависимости от возраста и пола. Для женщин 18–60 лет норма составляет 1,70–21,50 мМЕ/мл, для мужчин того же возраста — 1,50–12,40 мМЕ/мл. После наступления менопаузы нормальные значения для женщин варьируются в диапазоне от 25,80 до 134,80 мМЕ/мл. В первую неделю беременности значение ФСГ может составлять менее 0,2 мМЕ/мл.
- Лютеинизирующий гормон (ЛГ) работает в связке с ФСГ, поэтому необходимо сравнение значений гормонов и установление пропорций ЛГ/ФСГ. У женщин воздействует на функцию яичников и выработку эстрагона, у мужчин — на яички и синтез тестостерона, сперматогенез. Для мужчин референтные значения — 1,14–8,75 мЕд/мл. Норма у женщин зависит от фазы цикла: фолликулярная — до 15,00 мЕд/мл, овуляторная — 21,90–56,60 мЕд/мл, лютеиновая — 0,61–16,30 мЕд/мл, постменопауза — 14,2–52,30 мЕд/мл[3].
- Пролактин (лютеотропный гормон) стимулирует пролиферацию молочной железы и секрецию молока. В организме младенцев уровень пролактина высокий (78–1705 мЕд/мл у мальчиков и 6,3–1995 мЕд/мл у девочек). Но уже к четвертой–восьмой неделе содержание гормона значительно снижается. А от года диапазон нормы — 73–407 и 109–557 мЕд/мл для мужчин и женщин соответственно.
Тиреотропный гормон (ТТГ). Управляет работой щитовидной железы, «заставляя» ее продуцировать трийодтиронин (Т3) и тироксин (Т4), а также увеличивая количество и размер тиреоидных клеток и поглощение ими йода, синтез белков, нуклеиновых кислот и фосфолипидов. Его секреция подвержена суточным колебаниям: минимум гормона приходится на 17–18 часов дня, максимум — на 2–4 часа ночи, после 6–8 часов утра выработка ТТГ начинает падать. Референтные значения ТТГ снижаются с рождения вплоть до периода полового созревания, после чего остаются неизменными: с 20 лет норма гормона составляет 0,3–4,2 мЕд/л[4].
Адренокортикотропный гормон (АКТГ). Органом-мишенью для гормона служат надпочечники. АКТГ играет важную роль в липидном, аминокислотном и энергетическом обменах, стимулируя сжигание жира, усвоение белков и глюкозы, а также выработку инсулина поджелудочной железой. Как и ТТГ, адренокортикотропный гормон находится в жесткой зависимости от суточного ритма, его концентрации в плазме крови меняются в широком диапазоне, достигая максимума к 6–8 часам утра и минимума — к 21–22 часам вечера. Нормальным значением АКТГ принято считать интервал 7,2–63,6 пг/мл[5].
В передней доле гипофиза формируется и бета-липотропный гормон, который участвует в образовании АКТГ и принимает прямое участие в липолизе (процессе расщепления жира) и высвобождении энергии.
Средняя доля гипофиза вырабатывает меланоцитстимулирующие гормоны, а также гамма-липотропный гормон. В задней доле гипофиза накапливаются гормоны, синтезируемые гипоталамусом. Наиболее изученные гормоны задней доли гипофиза — вазопрессин, или антидиуретический гормон (АДГ), и окситоцин.
АДГ обеспечивает реабсорбцию воды из почек, то есть ее возврат в организм, а также суживает артериолы, в результате чего повышается артериальное давление — таким образом гормон защищает организм при резком скачке АД, предотвращая большие кровопотери и нормализуя давление.
Окситоцин избирательно воздействует на гладкую мускулатуру, провоцируя ее сокращение. В этой связи он важен при родах, лактации и грудном вскармливании. Благодаря своему психотропному действию окситоцин помогает в построении доверительных отношений внутри социальной группы, дефицит этого гормона связывают с развитием аутизма[6].

О чем говорят отклонения от нормы содержания гормонов?
Итак, лабораторные тесты на все гормоны гипофиза обладают высокой диагностической ценностью и необходимы для выявления самых разных патологий и их причин. Эндокринный дисбаланс в работе гипофиза приводит к различным патологиям (см. табл.). Так, повышение соматотропного гормона может наблюдаться при гипофизарном гигантизме (заболевание, при котором ускорены темпы роста), некомпенсированном сахарном диабете, холецистэктомии, после операций и травм. Понижение СТГ может встречаться при гипергликемии, хроническом недосыпании, мышечной слабости, прохождении курса радио- или химиотерапии, после операционных вмешательств. Повышение АКТГ — один из признаков болезни Иценко — Кушинга, болезни Аддисона, надпочечного вирилизма (когда у женщины развиваются мужские вторичные половые признаки). Рост пролактина может говорить о заболеваниях гипоталамуса.
Отклонения от нормы содержания гипофизарных гормонов при различных патологиях.
Патология
Гипофизарный гормон
СТГ, соматомедин-С, пролактин, ТТГ
АКТГ, ФСГ, ЛГ, пролактин, ТТГ
СТГ
соматомедин-С
СТГ, соматомедин-С, ФСГ, ЛГ, пролактин
АКТГ, пролактин, ТТГ
СТГ, пролактин
СТГ, соматомедин-С, ФСГ, ЛГ
СТГ, соматомедин-С, АКТГ, ФСГ, ЛГ, пролактин
СТГ, АКТГ, ФСГ, пролактин, ТТГ
соматомедин-С
СТГ, АКТГ
пролактин
соматомедин-С
Гипофизарно-надпочечниковая система
Надпочечники располагаются над верхней частью почек и состоят из корковой (наружной) области и мозгового (внутреннего) слоя. Совместно с гипофизом по выполняемой ими функции их объединяют в гипофизарно-надпочечниковую систему.
Адренокортикотропный гормон (АКТГ) гипофиза запускает в коре надпочечников синтез стероидных гормонов. В первую очередь это глюкокортикостероиды: кортизол, кортизон и кортикостерон, стимулирующие получение глюкозы из жиров и аминокислот, обладающие мощным противовоспалительным и противострессовым действием; а также минералокортикостероиды: альдостерон и дезоксикортикостерон, регулирующие водно-солевой обмен. В меньшей степени АКТГ задействует выработку мужских половых гормонов (андрогенов) — тестостерона и дигидротестостерона, а также женских половых гормонов (эстрогенов) — эстрадиола, эстриола и эстрона.
Отклонения от референтных значений могут наблюдаться при различных заболеваниях. Например, повышение кортизола — возможный признак гипотиреоза, цирроза печени, СПИДа у взрослых, гипертиреоидного состояния; показатель возрастает и при ожирении или депрессии, может наблюдаться при надпочечном вирилизме, болезни Иценко — Кушинга, гипогликемии, некомпенсированном сахарном диабете, базофильной аденоме гипофиза, синдроме Иценко — Кушинга, эктопической секреции при опухолях желудка и так далее. Понижение кортизола может сопровождать болезнь Аддисона, врожденную надпочечную недостаточность, болезнь Симмондса, синдром Шихана, гипопитуитаризм.
Щитовидная железа
Располагается поверх щитовидного хряща гортани и разделена на две доли, соединенные перемычкой и состоящие из пузырьков. Функцию щитовидной железы стимулирует тиреотропный гормон гипофиза (ТТГ, или тиротропин), побуждая ее к выработке тироксина (Т4) и трийодтиронина (Т3). Оба гормона увеличивают теплопродукцию и потребление кислорода тканями (кроме мозга), стимулируют синтез витамина A в печени, понижают концентрацию холестерина и липопротеидов в крови, ускоряют аминокислотный обмен, способствуют выводу кальция с мочой, нормализуют работу сердечной мышцы и активируют процессы в коре головного мозга.
Т4 — основной гормон «щитовидки», он составляет до 60–80 % от объема тиреоидных гормонов, хотя при этом не такой биологически активный, как Т3[7]. Максимум тироксина можно обнаружить в обеденное время (с 8 до 12 часов), минимум — в ночное (с 23 до 3 часов). Кроме того, Т4 в большем количестве наблюдается в осенне-зимний период, и в меньшем — в весенне-летний. Исключение составляет беременность до III триместра, когда показатели Т4 общего и Т3 общего могут быть велики независимо от времени суток и погоды. Т3 свободный, напротив, снижается к III триместру. У взрослых после 19 лет норма Т4 общего — 62–150 нмоль/л[8], Т3 общего — 0,98–2,33 нмоль/л[9].
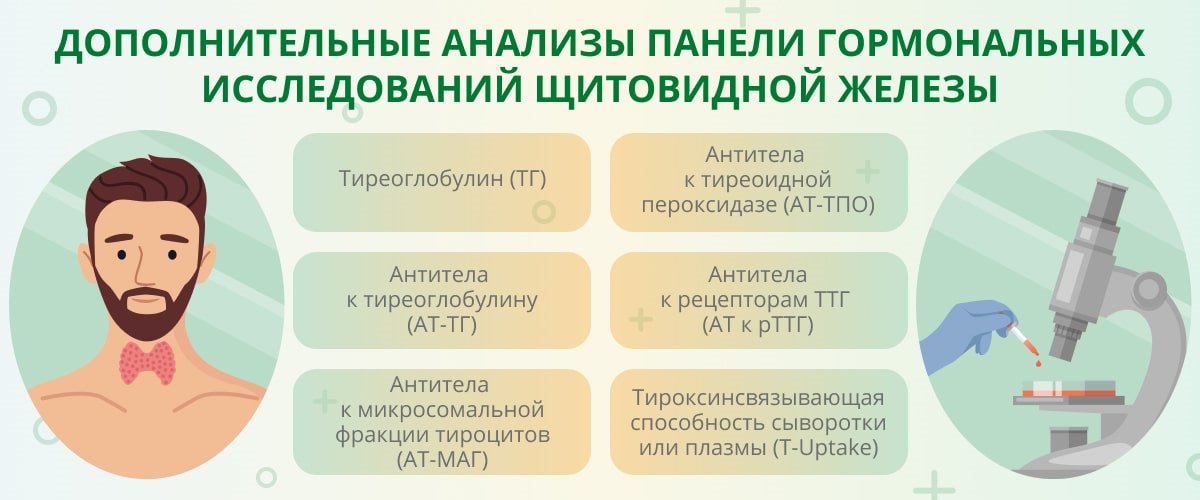
Учитывая тесную взаимосвязь гормона гипофиза (ТТГ) и тиреоидных гормонов (Т3 и Т4), в панели гормональных исследований щитовидной железы присутствуют все эти высокоактивные вещества, также могут быть назначены дополнительные (уточняющие) тесты.
Различные гормональные отклонения приводят к тем или иным патологиям либо являются их следствием. Среди возможных заболеваний — тиреотропинома, тиреоидит, тяжелый гестоз, тяжелые психосоматические заболевания, гипотиреоз, токсикозы, нефротический синдром, аутоиммунные заболевания и так далее.
Паращитовидная железа и регуляция обмена кальция и фосфора
Паращитовидная, или околощитовидная (паратиреоидная), железа — эндокринный орган, состоящий из четырех парных образований, расположенных с обратной стороны, возле верхнего и нижнего полюса щитовидной железы. Главным предназначением паращитовидной железы является синтез паратиреоидного гормона (паратгормона).
Нормой содержания паратиреоидного гормона в сыворотке крови считается 15–65 пг/мл[10]. Максимальные значения в суточном цикле обнаруживаются в послеобеденное время (14–16 часов), минимальные — в утреннее (8 часов). Это говорит о том, что богатые кальцием продукты разумно потреблять в полдник. К возможным патологиям и симптомам при нарушении работы паращитовидной железы относятся: гиперкальциемия, хроническая почечная недостаточность, остеопороз — при повышении уровня паратгормона; гипокальциемия, вторичный гипопаратиреоз, активный остеолиз — при снижении содержания гормона.
Тиреокальцитонин — еще один гормон, участвующий в кальциево-фосфорном обмене. Является антагонистом паратгормона: подавляет активность остеокластов и тормозит резорбцию костной ткани, но также препятствует реабсорбции кальция из мочи, его усвоению из кишечника, выведению фосфатов из организма. При этом его действия недостаточно, чтобы восстановить костную ткань или существенно снизить сывороточный кальций. В лабораторной диагностике он важен как маркер онкологических процессов. Концентрация кальцитонина в сыворотке крови бывает повышена при некоторых случаях рака легких, молочной и поджелудочной желез, при лейкемии, лимфопролиферативных заболеваниях, а также алкогольном циррозе. В идеале кальцитонин не обнаруживается вовсе или его значения не превышают 11,8 пг/мл — у мужчин, и 4,8 пг/мл — у женщин[11]. Значительное снижение этого гормона происходит при физических нагрузках.
Эпифиз
Пинеальная железа, или шишковидное тело, располагается в центре головного мозга между полушариями и прикреплена поводками к зрительным буграм. Поэтому этот маленький орган относится к фотоэндокринной системе, регулирующей цикл «сон — бодрствование».
Мелатонин — основной гормон эпифиза, регулятор суточных ритмов и деятельности эндокринной системы. Замедляет процессы старения, усиливает эффективность иммунитета, оказывает мощный антиоксидантный и противоопухолевый эффекты. Его уровень, как правило, высок в течение ночи и низок в течение дня. Норма мелатонина в гормональном исследовании крови составляет 15–30 нг/мл утром и до 52–149 нг/мл в ночные часы[12]. Тест на этот гормон должен делаться сразу после взятия крови, при этом необходимо указывать точное время взятия биоматериала. Поводом для проведения гормонального исследования на мелатонин может стать: инсомния (повторяющиеся нарушения продолжительности, качества или консолидации сна), нарушение менструального цикла, сезонная депрессия, ишемическая болезнь сердца, рассеянный склероз.
Репродуктивная система
В осуществлении репродуктивной функции обоих полов одинаково важную роль играют гипофизарные (тропные) гормоны, а также женские и мужские стероидные половые гормоны.
Тесты на гипофизарные гормоны (ФСГ, ЛГ и пролактин) чрезвычайно важны в установлении причин половых и репродуктивных дисфункций, таких как отсутствие либидо и потенции, бесплодие, ановуляция, аменорея, невынашивание беременности, ускоренное половое развитие или его задержка, некоторые патологии женских половых органов.
Гормональные отклонения от нормы в большую или меньшую сторону приводят к развитию различных патологий репродуктивной системы и не только, таких как гипогонадизм, синдром Свайера, эндометриоидные кисты яичников, дисфункциональные маточные кровотечения, эндометриоз, синдром поликистозных яичников, вторичная аменорея, семинома (опухоль яичка) и так далее.
Пролактин, кроме своей ключевой роли в формировании молочных желез и лактации, является регулятором водно-солевого обмена, тормозит выделение воды и натрия почками, стимулирует усвоение кальция. Макропролактин — это соединение гормона пролактина с иммуноглобулинами. Тест на макропролактин выполняется вместе с анализом на пролактин и носит уточняющий характер.
Эстрогены и прогестины
Эстрадиол — сильнейший стероидный женский половой гормон, формирует вторичные женские половые признаки, подкожную жировую клетчатку, костный скелет, повышает свертываемость крови.
Обратите внимание!
Гормональное исследование крови при патологическом климаксе показывает следующие отклонения: снижение эстрогенов с одновременным повышением фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормонов. При этом соотношение ЛГ к ФСГ становится меньше единицы.
Прогестерон — стероидный женский половой гормон, необходимый для успешного прохождения всех этапов беременности, подавляет активность гладкой мускулатуры матки и тем самым устраняет реакцию отторжения плода.
У женщин: оба гормона формируются в яичниках, коре надпочечников и в плаценте; регулируют менструальный цикл, развитие яйцеклетки, рост и развитие матки в течение беременности, половое поведение. В постменопаузу уровень эстрадиола падает до «мужских» концентраций (менее 73 пмоль/л.). Норма гормона зависит от фазы менструального цикла — от 68 до 1655 пмоль/л. Вне беременности содержание прогестерона в норме — от 0,3 нмоль/л (фолликулярная фаза) до 56 нмоль/л (лютеиновая фаза цикла); в постменопаузе — менее 0,6 нмоль/л[13,14].
У мужчин: синтезируются в яичках, коре надпочечников и периферических тканях путем преобразования из тестостерона. При повышенных значениях формируют признаки феминизации. Показатели нормы эстрадиола — 40–161 пмоль/л, прогестерона — 0,3–2,2 нмоль/л.
Андрогенные функции
Группа стероидных мужских половых гормонов включает пять представителей:
- тестостерон — анаболик, формирующий мышечную и костную ткани, способствующий секреции кожного сала, регуляции синтеза липопротеидов в печени, а также участвующий в выработке b-эндорфинов и инсулина; формирует организм по мужскому типу;
- дигидротестостерон — сильнейший андроген, определяет все мужские половые признаки и физическое созревание;
- андростерон;
- андростендион — предшественник в биосинтезе тестостерона и эстрона, продуцируемый не только в надпочечниках, но и в яичниках у женщин;
- андростендиол — второстепенный андроген, секретируемый яичниками.
У мужчин андрогены синтезируются в яичках, незначительно — в коре надпочечников и периферических тканях, отвечают за половое влечение, сперматогенез и потенцию. Норма тестостерона у мужчин 18–50 лет составляет 8,9–42,0 нмоль/л, дигидротестостерона — 250–990 пг/мл.
У женщин андрогены формируются преимущественно в периферических тканях, частично во внутренней оболочке фолликула яичников и в коре надпочечников. В женском организме они способствуют регрессии фолликула в яичнике и воздействуют на концентрацию гонадотропных гормонов гипофиза. Как и эстрогены и прогестины, андрогены показывают свои максимумы в период беременности, троекратно увеличивая концентрацию к III триместру беременности, а также в лютеиновой фазе менструального цикла и в период овуляции. Референтные значения тестостерона у женщин вне беременности — 0,52–1,72 нмоль/л, в период беременности — в три–четыре раза выше. Норма дигидротестостерона — 24–450 пг/мл.

В случае адреногенитального синдрома, гирсутизма, опухолей коры надпочечников и иных эктопических АКТГ-продуцирующих опухолей, поликистоза яичников, привычного невынашивания и гипотрофии плода, диагностики состояния фетоплацентарного комплекса с 12–15-й недели беременности, а также при других патологиях у женщин применяют дополнительные андрогенные тесты на определение дегидроэпиандростерон-сульфата (ДЭА-S04), глобулина, связывающего половые гормоны (ГСПГ), FAI — индекса свободного тестостерона и так далее.
Несмотря на название «мужские половые гормоны», андрогены в значительно большей степени влияют на репродуктивную функцию женщины, на вынашивание плода, ряд заболеваний половой сферы и эндокринной системы. У мужчин отклонения от нормальных значений тестостерона случаются гораздо реже, выражены слабее и меньше угрожают здоровью.
Нестероидные регуляторные факторы половых желез
- Антимюллеров гормон —маркер овариального резерва у женщин и тестикулярной функции у мужчин. Участвует в процессах роста и дифференцировки тканей. Норма у мужчин старше 18 лет — 0,73–16,05 нг/мл. У женщин показатель варьируется в зависимости от возраста: с 18 до 25 лет — 0,96–13,34 нг/мл, 26–30 лет — 0,17–7,37 нг/мл, 31–35 лет — 0,07–7,35 нг/мл, 36–40 лет — 0,03–7,15 нг/мл, 41–45 лет — до 3,27 нг/мл, после 46 лет — до 1,15 нг/мл[15].
- Ингибин В — гликопротеин, который является маркером сперматогенеза у мужчин и функции яичников у женщин. Норма для женщин старше 18 лет — до 341 пг/мл, для мужчин — 25–325 пг/мл.

Беременность и патологии плода
Данная тема настолько специфична и обширна, что требует отдельного обзора. Все анализы на гормональный профиль при беременности строго расписываются по недельным графикам, соответствующим возрасту плода. Кроме многих, описанных выше исследований на гормоны, проводят тесты на хорионический гонадотропин человека (ХГЧ), свободный b-ХГЧ, свободный эстриол (Е3), альфа-фетопротеин (АФП), концентрацию тестостерона в амниотической жидкости и другие.
Многие тесты могут быть включены в состав специального пренатального скрининга трисомий, проводимого в различные триместры беременности.
Эндокринная функция поджелудочной железы
Поджелудочная железа располагается в брюшной полости тела ниже желудка и принимает участие в пищеварении. «Островки» клеток, расположенные в разных местах железы, синтезирует гормоны — С-пептид, инсулин, проинсулин. Инсулин — основной регулятор уровня сахара в крови, и его отклонения от нормы в меньшую сторону приводят к сахарному диабету и ожирению, в большую — могут вызывать шоковое состояние, судороги и потерю сознания от падения уровня глюкозы в крови.
Нормальный уровень инсулина составляет 2,7–10,4 мкЕд/мл. Гормональное исследование крови на С-пептид (норма — 260–1730 пмоль/л) и проинсулин (в норме 3,3–28 пмоль/л[16]) назначаются для анализа состояния бета-клеток поджелудочной железы.
Симпатоадреналовая система
Катехоламины — это вещества (медиаторы и гормоны), которые служат химическими посредниками и «управляющими» молекул. К ним относятся нейрогормоны — дофамин (допамин), норадреналин (норэпинефрин) и адреналин (эпинефрин). В мозговом слое надпочечников они образуются именно в такой последовательности. Уровень содержания нейрогормонов может определяться в крови и моче. Показатели нормы в плазме крови: адреналина — до 10–200 пг/мл, норадреналина — 80–520 пг/мл[17], дофамина — до 87 пг/мл[18].
Гистамин плазмы — биогенный амин, выполняет функцию нейротрансмиттера в центральной нервной системе. Норма составляет менее 9,3 нмоль/л. Определяется в плазме крови.
Серотонин — регулирует память и сон, отвечает за эмоциональные реакции, контролирует кровяное давление, терморегуляцию организма и пищевые реакции. Норма в сыворотке крови — 50–220 нг/мл.
Гормональная система регуляции обмена натрия и воды
Такие гормоны, как альдостерон и ренин, являются основными регуляторами водно-солевого гомеостаза, кровяного давления. Норма альдостерона — 22,1–353,0 пг/мл в вертикальном положении[19], ренина — 2,8–46,1 мкМЕд/мл.
Аппетит и жировой обмен
Лептин — пептидный гормон, регулирующий энергетический обмен и массу тела. Отклонения от нормы свидетельствуют об ожирении или голодании, а также об инсулиннезависимом сахарном диабете. Референтные значения для женщин старше 20 лет — 1,1–27,6 нг/мл, для мужчин того же возраста — 0,5–13,8 нг/мл.
Инкреторная функция желудочно-кишечного тракта
Гастрин — основной гормон желудочно-кишечного тракта, вырабатывается в слизистой желудка и двенадцатиперстной кишки и клетках поджелудочной железы. В норме основная масса гастрина продуцируется в желудке. Норма составляет 13–115 пг/мл. Отклонения от нормы в гормональном исследовании крови могут свидетельствовать о гастрите, язве и опухоли желудка, хронической почечной недостаточности и других заболеваниях пищеварительной системы.
Гормональная регуляция эритропоэза
Эритропоэтин — гликопротеиновый гормон, вызывающий повышение продукции эритроцитов, вырабатывается в почках. Норма составляет 2,59–18,50 мМЕ/мл. Отклонения могут говорить о наличии анемии, поликистоза или опухоли почек, почечной недостаточности.
При диагностике большинства заболеваний необходимо пройти гормональное исследование крови на группу взаимосвязанных гормонов, уровень содержания которых имеет значение в соотношении с другими показателями. Не стоит самостоятельно определять, на какие именно гормоны необходимо сдать кровь. Следует получить рекомендацию профильного врача.
* В разных лабораториях референтные значения могут различаться. В статье показатели нормы приведены для ознакомления.
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.
Читайте также